- Hépatite C
-
Hépatite C
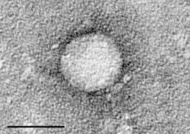
Classification et ressources externesMicrographie du virus de l'hépatite C. Échelle = 50 nanomètres CIM-10 B17.1, B18.2 CIM-9 070.70,070.4, 070.5 OMIM 609532 DiseasesDB 5783 MedlinePlus 000284 eMedicine med/993 ped/979 MeSH D006526 L’hépatite C est une maladie infectieuse transmissible par le sang et due au virus de l'hépatite C (VHC ou HCV en anglais), qui s’attaque au foie[1]. L'infection se caractérise par une inflammation du foie (l’hépatite) qui est souvent asymptomatique, mais qui peut évoluer vers une hépatite chronique et plus tard une cirrhose (fibrose cicatricielle du foie) et un cancer du foie.
Le virus de l'hépatite C (VHC) se transmet par contact de sang à sang. Il n’existe aucun vaccin disponible contre l'hépatite C. Les symptômes de l'infection peuvent être contrôlés médicalement et, chez une certaine proportion des patients, le virus peut être rendu indétectable par l’administration de médicaments anti-viraux au long cours. Bien que la prise en charge médicale précoce soit utile, les personnes atteintes d’une infection par le VHC ne présentent souvent que des symptômes bénins et, par conséquent, ne sont pas demandeuses d’un traitement[1]. On estime que 150 à 200 millions de personnes dans le monde sont infectées par le virus de l'hépatite C essentiellement par la transfusion de sang qui n'a pas été soumis à un dépistage et la réutilisation d'aiguilles et de seringues non stériles[2]. Le virus de l'hépatite C est l'un des six virus connus de l'hépatite virale: A, B, C, D, E, G.
170 millions de personnes sont atteintes d'hépatite C chronique dans le monde, dont 237 000 en France. On enregistre entre 2 700 et 4 400 nouvelles contaminations et 2 600 décès par an en France[3].
Histoire
Au milieu des années 1970, Harvey J. Alter, responsable de la section des maladies infectieuses au département de médecine transfusionnelle du National Institutes of Health, a démontré avec son équipe que la plupart des cas d’hépatite post-transfusionnelles n’étaient pas dus au virus de l’hépatite A ni à celui de l’hépatite B. Malgré cette découverte, les efforts de recherche coordonnés au niveau international pour identifier le virus responsable de cette maladie, initialement baptisée hépatite non A non B (NANBH en anglais), sont restés sans résultat pendant une décennie. En 1987, Michael Houghton, Qui-Lim Choo, et George Kuo de la Chiron Corporation, en collaboration avec le Dr DW Bradley du CDC, ont utilisé une nouvelle approche de clonage moléculaire pour identifier l'organisme inconnu[4]. En 1988, l’existence du virus a été confirmée par Alter qui a vérifié sa présence chez un groupe de patients atteints d’hépatite non A non B. En avril 1989, la découverte du virus, connu maintenant sous le nouveau nom de virus de l'hépatite C (VHC), a fait l’objet d’une publication dans deux articles de la revue science[5],[6].
Chiron a déposé plusieurs brevets sur le virus et ses méthodes de diagnostic sérologique[7]. Une demande de brevet concurrente déposée par le CDC a été abandonnée en 1990 après que Chiron eut payé 1,9 million de dollars au CDC et 337 500 USD à Bradley. En 1994, Bradley a poursuivi Chiron, pour faire invalider le brevet, se considérant lui-même comme co-inventeur, et demandant à recevoir des dommages et intérêts et des royalties. Il a renoncé en 1998 après avoir perdu devant une cour d'appel[8].
En 2000, les docteurs Alter et Houghton ont reçu le prix Lasker pour leurs travaux novateurs qui ont abouti à la découverte du virus de l'hépatite C et au développement de méthodes de dépistage permettant de réduire les risques d’hépatite post-transfusionnelle aux États-Unis de 30 % dès 1970 et à le réduire à un niveau proche de zéro en 2000[9].
En 2004, Chiron a obtenu 100 brevets dans 20 pays atteints par l'hépatite C et a poursuivi avec succès devant les tribunaux de nombreuses entreprises qui avaient utilisé illégalement son procédé. Les scientifiques et les concurrents se sont plaints que la société entravait la lutte contre l'hépatite C en exigeant des redevances trop élevées pour utiliser sa technique[8].
Virologie
Article détaillé : Virus de l'hépatite C.Le virus de l'hépatite C (VHC) est un petit virus à ARN d’environ (60 nanomètres de diamètre), enveloppé et contenu dans une capside protéique icosaèdrique. Son génome est un ARN monocaténaire linéaire de polarité positive. Il existe six grands génotypes du virus de l'hépatite C, qui sont indiqués par un nombre (par exemple, le génotype 1, le génotype 2, etc.)
Le virus a été classé dans la famille des Flaviviridae qui se compose de trois genres :
- les Flavivirus, responsables d'arboviroses
- les Pestivirus, qui ont des pathologies uniquement chez l'animal
- le VHC (virus de l'hépatite C), qui est le seul membre connu du genre des Hepacivirus
Génotypes
Le VHC est une grande famille, ce virus à ARN a une variété de génome assez importante. Il existe six principaux génotypes, noté de 1 à 6, et de nombreux sous-types. Ces génotypes ne sont pas responsables d'évolutions significativement différentes de l'hépatite. Ils ont par contre une importance dans la réponse aux traitements. Les génotypes 2 et 3 répondent mieux que les 1 de manière démontrée, et certainement mieux que le 4. C'est pour cela que le traitement des génotypes 2 et 3 ne dure que 24 semaines alors qu'il est de 48 semaines pour le 1. Pour le 4, on a moins de recul du fait de son apparition récente en France comme en Europe.
Signes et symptômes
Le virus peut rester plusieurs années à l'état latent. Le patient est alors ce qu'on appelle un porteur sain, c'est-à-dire qu'il n'a aucun symptôme, mais peut transmettre la maladie. Le danger est que de nombreux patients sont infectés par le virus sans le savoir, et peuvent donc contaminer leurs proches. D'où l'importance du dépistage en cas de risque couru.
Quand la maladie se déclare, elle peut avoir plusieurs conséquences parmi lesquelles la survenue d'une cirrhose (affection chronique du foie). Le virus favorise également le cancer du foie (10 % des cas).
Les premières études de charge virale chez onze porteurs asymptomatiques de l’hépatite C ont montré que la charge virale dans le plasma sanguin variait de 100/ml à 50 000 000/ml[10].
Hépatite C aiguë
Après la contamination et une phase d'incubation d'environ sept semaines[11] survient la phase aiguë de l'infection.
La phase de l'hépatite C aiguë désigne la période allant du début de l'infection jusqu'au six premiers mois. Cette phase est asymptomatique (sans symptôme) dans 60 à 70 % des cas. Chez une minorité de patients on retrouve des symptômes non spécifiques, tels qu'une perte de l'appétit, un état de fatigue, des douleurs abdominales, un état pseudo grippal, un prurit ou un ictère. La durée des symptômes est, en règle générale, inférieure à 3 mois[11].
Le virus de l'hépatite C est habituellement détectable dans le sang une à trois semaines après le début de l'infection, et les anticorps contre le virus apparaissent généralement en moins de 3 à 12 semaines.
Au cours de cette phase :
- environ 20 à 30 % des personnes infectées éliminent spontanément le virus, comme en témoigne la normalisation des niveaux des enzymes hépatiques telles que l’alanine amino transférase (ALAT) et l’aspartate amino transférase (ASAT), ainsi que la disparition du plasma de l’ARN du VHC (phénomène connu sous le nom d’élimination spontanée du virus). Attention, le virus n'est plus détectable mais est toujours présent dans l'organisme.
- environ 70 à 80 % des personnes infectés évoluent vers une hépatite C chronique, c'est-à-dire, une infection persistant plus de six mois[12],[13],[14].
Les formes gravissimes, dites « fulminantes », sont rarissimes.
La pratique initiale était de ne pas traiter les infections aiguës et d’attendre que la personne guérisse spontanément, mais le traitement au cours de la phase aiguë des infections de génotype 1 comportait plus de 90 % de succès avec un temps de traitement réduit de moitié par rapport au traitement requis pour les infections chroniques, mais que la majorité des hépatites C aiguës étaient guéries[15].
Hépatite C chronique
L'hépatite C chronique est définie par une infection persistant depuis plus de six mois. Cliniquement, cette maladie est souvent asymptomatique et généralement de découverte fortuite.
L’évolution naturelle de l'hépatite chronique C varie considérablement d'une personne à l'autre. Pratiquement toutes les personnes infectées par le VHC présentent des signes d’inflammation à la biopsie hépatique ; le taux de progression vers la cicatrisation des lésions du foie (fibrose) est toutefois très variable selon les individus.
L'évolution sans traitement se fait :
- dans un tiers des cas vers une hépatite chronique modérément active ou très active qui peut aboutir à une cirrhose en 10 à 20 ans. Parmi ces cas, certains développeront un carcinome hépato-cellulaire, ou cancer primitif du foie ;
- dans un autre tiers vers une hépatite chronique peu active qui peut soit ne pas évoluer, soit aboutir à une cirrhose après 30 ans ;
- le reste des patients semblent avoir une fibrose qui progresse si lentement qu'ils ont peu de chance de développer une cirrhose dans le cours normal de leur vie.
L’évolution de l'infection dépend de facteurs aggravants tels que l'âge, le sexe (chez les hommes la progression de la maladie est plus rapide que chez les femmes), la consommation d’alcool, la stéatose hépatique, l’excès de poids, la co-infection par le VIH (associée à une nette augmentation du taux de progression de la maladie) et le type de virus (parmi les six génotypes identifiés).
Les symptômes évocateurs d'une maladie du foie sont généralement absents jusqu'à la cicatrisation des lésions hépatiques. Toutefois, l'hépatite C est une maladie systémique et les patients peuvent présenter une grande variété de manifestations cliniques allant de l'absence totale de symptômes à une maladie avérée, jusqu’au développement d’une maladie hépatique avancée. Les signes et les symptômes associés à une hépatite C chronique, sont une fatigue, une perte de poids importante, un état pseudo-grippal, des douleurs musculaires, des douleurs articulaires, une fièvre peu élevée et intermittente, des démangeaisons, des troubles du sommeil, des douleurs abdominales (en particulier dans le quadrant supérieur droit), des troubles de l'appétit, des nausées, de la diarrhée, des troubles dyspeptiques, des troubles cognitifs, des troubles dépressifs, des maux de tête, et des sautes d'humeur.
Lorsque l'hépatite C chronique a atteint le stade de cirrhose, les signes et les symptômes qui peuvent apparaître sont généralement provoqués par une altération des fonctions hépatiques ou une augmentation de la pression dans la circulation sanguine intra-hépatique, une affection connue sous le nom d’hypertension portale. Les signes et les symptômes d’une possible cirrhose du foie sont l’ascite (accumulation de liquide dans la cavité péritonéale de l'abdomen), des ecchymoses et une tendance aux saignements, des douleurs osseuses, des varices oesophagiennes (dilatation des veines, en particulier à la jonction de l'estomac et de l'œsophage), l’émission de selles graisseuses (stéatorrhée), un ictère, et un syndrome de déficience cognitive connu sous le nom d’encéphalopathie hépatique.
Les tests de la fonction hépatique montrent une élévation plus ou moins importante des ALAT, des ASAT[précision nécessaire] et des gamma glutamyl transpeptidase (gamma GT) et périodiquement ils peuvent montrer des résultats normaux. Habituellement le taux de prothrombine et de sérum albumine sont normaux. Il n’y a pas de corrélation entre le niveau d'élévation des enzymes hépatiques et l’importance de l’atteinte hépatique à la biopsie. Le génotype viral et la charge virale ne sont pas non plus en corrélation avec la gravité de l'atteinte hépatique. La biopsie du foie est le meilleur test diagnostic pour déterminer l’étendue des cicatrices et de l'inflammation ; il existe deux alternatives, le fibrotest sous la forme d'une simple prise de sang et le fibro-scan qui permet d'évaluer le niveau de fibrose en fonction de l'élasticité du tissu hépatique. Les examens d’imagerie médicale comme l'échographie ou la tomodensitométrie ne montrent pas d’atteinte hépatique avant que la maladie ne soit très évoluée.
L'hépatite C chronique, davantage que d'autres formes d'hépatite, est souvent diagnostiquée en raison de manifestations extra-hépatiques associées à la présence du virus de l'hépatite C qui sont maintenant bien connues[16]. Parmi ces manifestations on peut rencontrer une thyroïdite (inflammation de la thyroïde) avec hyperthyroïdie, une hypothyroïdie, une porphyrie cutanée tardive, une cryoglobulinémie (une forme de vascularite)[17] et une glomérulonéphrite (inflammation des reins), en particulier une glomérulonéphrite membranoproliférative[18]. L'hépatite C est également associée à l’ophtalmorhinostomatoxérose, à la thrombocytopénie, au lichen plan, au diabète sucré et au syndrome lymphoprolifératif à cellules B[19].
Diagnostic biologique
Le diagnostic de l'hépatite C est rarement fait au cours de la phase aiguë de la maladie parce que la majorité des personnes infectées ne présentent aucun symptôme apparent au cours de cette phase de la maladie. Ceux qui présentent une phase aiguë symptomatique sont rarement suffisamment malades pour être amenés à consulter un médecin. Les signes sont, par ailleurs très souvent non spécifiques.
L'hépatite C peut être suspectée sur la base des antécédents médicaux (notamment en cas d’antécédents d'échange de matériel de drogues par voie IV ou par inhalation de substances telle que la cocaïne), de certains symptômes, ou des anomalies des enzymes hépatiques ou de la fonction hépatique au cours des tests sanguins de routine. De temps en temps, l'hépatite C est diagnostiquée à l’occasion d’un dépistage ciblé pour le don de sang, la grossesse (les donneurs de sang font l’objet d’un dépistage pour de nombreuses maladies transmissibles par le sang y compris l'hépatite C) ou d’une enquête après un contact supposé avec le virus.
Sérologie
Les tests pour l'hépatite C commencent par des tests sérologiques, des tests sanguins permettant de détecter les anticorps anti-VHC. Ces derniers apparaissent vers la sixième semaine après la contamination[20]. Globalement, le dosage des anticorps anti-VHC possède une forte valeur prédictive positive pour caractériser l’exposition au virus de l'hépatite C, mais il peut laisser passer des patients qui n'ont pas encore développé d’anticorps (séroconversion), ou ont un niveau d'anticorps insuffisant pour pouvoir être détecté. Rarement, il existe des personnes infectées par le VHC qui ne développeront jamais d’anticorps contre le virus et donc, n’auront jamais de test positif au dosage des anticorps anti-VHC. En raison de cette possibilité, la recherche d'ARN viral (voir ci-dessous méthodes d’analyses de l'acide nucléique) devrait être proposée lorsque la recherche d'anticorps est négative, mais qu’il existe une suspicion élevée d'hépatite C (en raison par exemple de l’élévation des transaminases (ALAT) chez quelqu'un qui présente des facteurs de risque pour l'hépatite C).
En l’absence de signe cliniques ou de notion d’exposition à un risque le diagnostic biologique d'hépatite C se limite à la mise en évidence des anticorps anti-HCV par un test de dépistage. Si ce test est négatif, le sujet n'a jamais été en contact avec le virus. Si ce test de dépistage est positif, il faudra le contrôler sur un second prélèvement sanguin et utiliser une autre technique de détection des anticorps. Lorsque les deux tests sont positifs, le sujet a été en contact avec le virus et possède des anticorps qui ne sont malheureusement pas protecteurs contre une éventuelle nouvelle infection. L'hépatite virale C a pu toutefois être guérie spontanément.
Le taux d'anticorps ne semble pas être corrélé avec les chances de guérison[21]. Cet échec de l'immnunité humorale naturelle peut être expliqué, au moins partiellement, par un taux de mutation important concernant les antigènes du virus[22]. L'immunité cellulaire a un rôle au moins aussi important, dans la lutte de l'organisme contre le VHC.
En pratique, lors d'un tableau d'hépatite aiguë, idéalement, une première sérologie doit être faite rapidement, complétée par un second dosage quelques semaines plus tard : l'augmentation importante du taux d'anticorps anti VHC entre les deux dosages (séroconversion) permet de signer la contamination récente. Il est fait de même en cas de contamination possible, par exemple après une piqûre accidentelle par une aiguille potentiellement souillée.
Recherche du virus
La présence d’anti-anticorps anti-VHC pour les sujets ayant deux tests de dépistage positifs (ou des tests discordants), révèle une exposition au virus, mais ne permet pas de déterminer s'il s’agit d’une infection en cours ou d’une infection ancienne qui a pu guérir spontanément. Toutes les personnes ayant des anti-anticorps anti-VHC positifs doivent faire l'objet de tests supplémentaires pour rechercher la présence du virus de l'hépatite C lui-même afin de déterminer si l'infection est en cours d’évolution. La présence du virus est recherchée par l'utilisation de méthodes de test des molécules d’acides nucléiques tels que la Réaction en chaîne par polymérase (PCR), ou d’autres techniques d’amplification. Si cette recherche est positive, le sujet est infecté par le virus. Si cette recherche est négative, il a éliminé le virus (guérison spontanée) et n'est plus infecté. Ce dernier cas, représente un peu moins d'un tiers des cas. La majorité des sujets reste infecté de manière chronique par le virus (absence de guérison après 6 mois).
Tous les tests moléculaires sur les acides nucléiques du virus de l'hépatite C ont la capacité de détecter non seulement la présence du virus, mais aussi de mesurer la quantité de virus présent dans le sang (charge virale du VHC). Cette dernière est un facteur important pour déterminer la probabilité de réponse au traitement par l'interféron, mais ne permet pas d’évaluer la gravité de la maladie, ni son risque d'aggravation. Le suivi de la charge virale HCV permet de contrôler l'efficacité du traitement conjointement avec le dosage des transaminases (ALAT). L'objectif est la guérison avec une charge virale HCV indétectable 6 mois après l'arrêt du traitement.
Chez les personnes pour lesquelles l'infection par le VHC est confirmée, la détermination du génotype est généralement recommandée. La connaissance de ce dernier sert à déterminer la durée requise du traitement et d’évaluer les chances de réponse au traitement par l'interféron. Le génotypage du virus est le plus souvent réalisé par séquençage (ou hybridation) d'une région du génome viral.
Transmission
 Chiffres du CDC pour les sources d'infection par le VHC aux États-Unis. Source
Chiffres du CDC pour les sources d'infection par le VHC aux États-Unis. Source
La transmission du virus de l'hépatite C (VHC) est parentérale, c'est-à-dire qu’il se transmet par voie sanguine, par contact de sang à sang. Dans les pays développés, 90 % des personnes porteuses d'infection chronique par le virus de l'hépatite C ont été infectées par la transfusion de sang ou de produits sanguins non testés ou par usage de drogues par injection ou de drogues par inhalation. Dans les pays en développement, les premières sources d'infection par le VHC sont le matériel d'injection non stérilisé et la transfusion de sang ou de produits sanguins mal testés.
Bien que l'utilisation de drogues injectables et l’administration de sang ou de produits sanguins infectés soient les voies de transmission les plus répandues de l’infection par le VHC, toute pratique, activité, ou situation qui implique un contact de sang à sang peut potentiellement être une source d'infection par le VHC. Le virus peut se transmettre par voie sexuelle, mais cette éventualité est rare et, en général, ne se produit qu’en cas d’association avec une MST (comme le VIH) ce qui augmente la probabilité de contact avec le sang[23].
Plusieurs activités et plusieurs pratiques ont été identifiées comme des sources potentielles d'exposition au virus de l'hépatite C. Toute personne qui peut avoir été exposée au virus de l'hépatite C dans une ou plusieurs de ces circonstances devrait subir des examens pour dépister une éventuelle hépatite C.
Utilisation de drogues par voie injectable
Les personnes qui utilisent ou ont utilisé des drogues en injection intraveineuse ainsi que celles qui sont impliquées dans le circuit de fourniture de drogues illicites sont plus exposées à contracter l'hépatite C parce qu'ils peuvent partager les aiguilles ou d'autres ustensiles utilisés par les toxicomanes (y compris les réchauds, le coton, les cuillères, l'eau, etc), qui peuvent avoir été contaminés par du sang infecté par le virus de l'hépatite C. On estime que 60 % à 80 % de tous les utilisateurs de drogues injectables aux États-Unis ont été infectés par le VHC. Les stratégies de réduction des risques sont encouragés dans de nombreux pays pour réduire la propagation de l'hépatite C, par l'éducation, la fourniture d'aiguilles et de seringues, et la promotion de techniques d'injection sûres.
Usage de drogues par voie nasale (drogues qui sont « sniffées »)
Les chercheurs ont suggéré que la transmission du VHC pouvait être possible par inhalation nasale de drogues illégales comme la cocaïne et les cristaux de méthamphétamine lorsque les pailles (contenant des traces de mucus et de sang) sont partagées entre les utilisateurs[24].
Produits sanguins
La transfusion sanguine, l’administration de produits sanguins, ou la transplantation d'organes avant la mise en œuvre du dépistage du VHC (aux États-Unis, cela concerne les procédures utilisées avant 1992) est un facteur de risque d'hépatite C en voie de régression.
Le virus a été isolé pour la première fois en 1989 et les tests de dépistage fiables de ce virus n'ont pas été disponibles avant 1992. Par conséquent, ceux qui reçurent du sang ou des produits sanguins avant la mise en œuvre du dépistage du VHC dans les dérivés du sang ont été exposés au virus. Les produits sanguins comprennent les facteurs de coagulation (pour les hémophilies), les immunoglobulines, les plaquettes et le plasma. En 2001, les Centers for Disease Control and Prevention (CDC) ont indiqué que le risque d'infection du VHC par transfusion aux États-Unis était de moins d’un cas par million d'unités transfusées.
Ce n'est pas le cas dans d'autres pays où le dépistage systématique des donneurs n'est pas effectif. En Inde, par exemple, à la fin des années 1990, seuls 6 % des donneurs ont été testés pour l'hépatite C[25]. La transmission par du matériel médical mal stérilisé reste une réalité dans les pays en voie de développement[26].
Exposition iatrogénique au cours de soins médicaux ou dentaires
Les gens peuvent être exposés au virus de l'hépatite C par l'intermédiaire d’instruments médicaux ou dentaires mal stérilisés. Parmi le matériel qui peut être souillé par du sang contaminé s’il est mal stérilisé on compte les aiguilles ou les seringues, le matériel d'hémodialyse, les instruments d’hygiène bucco-dentaire, etc. L’utilisation de techniques scrupuleuses de stérilisation et d'élimination du matériel usagé peut réduire le risque d'exposition iatrogène au virus de l'hépatite C pratiquement à zéro.
Exposition professionnelle au sang
Les professionnels des soins médicaux et dentaires, les intervenants de premiers secours (par exemple, les pompiers, les ambulanciers, le personnel des services médicaux d'urgence, les agents des services de police), les militaires et les combattants peuvent être exposés au virus de l'hépatite C par le biais d’une exposition accidentelle au sang à l’occasion de piqûres accidentelles ou d’éclaboussures de sang sur les yeux ou des plaies ouvertes. Les mesures universelles de protection contre les risques de tels accidents permettent de réduire très sensiblement le risque d'exposition au VHC.
Exposition au sang au cours des loisirs
Les sports de contact et d'autres activités, telles que la « slam dance » peuvent entraîner une exposition par contact accidentel de sang à sang, source potentielle d'exposition au VHC[27].
Exposition sexuelle
La transmission sexuelle du VHC est considérée comme une éventualité rare (moins de 5 % des cas). Des études montrent que le risque de transmission sexuelle dans les relations hétérosexuelles monogames est extrêmement faible, voire nul[28],[29]. Le CDC ne recommande pas l'utilisation de préservatifs entre partenaires vivant en couple monogame stable (lorsqu’un des partenaires est positif et l'autre est négatif)[30]. Toutefois, en raison de la forte prévalence de l'hépatite C, ce risque faible est susceptible de se traduire par un nombre non négligeable de cas transmis par voie sexuelle. Les rapports sexuels avec pénétration vaginale comporteraient un risque plus faible de transmission par rapport aux pratiques sexuelles qui impliquent un risque plus élevé de traumatisme des muqueuses ano-génitales (rapports sexuels avec pénétration anale, fist-fucking, utilisation de jouets sexuels)[31].
Piercings et tatouages
Les tatouages à base de colorants ou d'encre, le port de stylets et de piercing peuvent transmettre l'hépatite C d'une personne à une autre par le sang infecté si des techniques de stérilisation correctes ne sont pas respectées. Les tatouages ou piercing réalisés avant le milieu des années 1980, « Underground », ou non professionnels sont particulièrement préoccupantes, car les techniques de stérilisation dans de tels contextes peuvent avoir été insuffisantes pour prévenir la maladie.
Partage d’articles de soins personnels
Les articles de soins personnels tels que rasoirs, brosses à dents, ciseaux à ongles, et d'autres instruments de manucure ou pédicure peuvent être facilement contaminés par du sang. Le partage de ces objets peut conduire potentiellement à une exposition au VHC.
Le VHC n’est pas propagé par simple contact comme étreintes, baisers, partage de nourriture ou d'ustensiles de cuisine.
Transmission verticale (mère à enfant)
Le terme de transmission verticale désigne la transmission d'une maladie infectieuse de la mère à son enfant pendant l’accouchement. La transmission de l'hépatite C de la mère à l’enfant a bien été décrite, mais elle se produit relativement rarement et uniquement chez les femmes qui sont positives pour l’ARN du VHC au moment de la délivrance, le risque de transmission dans ce contexte étant d'environ 6 %[32]. Comme pour la transmission par voie sexuelle il est directement proportionnel à la virémie (quantité de virus circulant). Parmi les femmes qui sont séropositives à la fois pour le VHC et pour le VIH au moment de l'accouchement, le risque de transmission au nouveau-né de hépatite C est d’environ 25 %[33].
Le risque de transmission verticale du virus de l'hépatite C ne semble pas être associé à un mode particulier d’accouchement ou à l'allaitement. Une césarienne ne semble donc pas prévenir le risque de transmission. Curieusement, il est nettement plus élevé si le nouveau-né est un garçon[34].
Épidémiologie
La prévalence de l'hépatite C est difficile à estimer car elle survient sans signe apparent dans une forte proportion des cas ce qui tend à faire sous-estimer les chiffres réels, sauf à faire des études basées sur des sérologies faites systématiquement. En 1999, l'hépatite C infectait environ 170 millions de personnes dans le monde[35]. L'estimation est aujourd'hui de 200 millions de personnes, ce qui provoque environ 50 000 morts par an dans le monde[36].
Aux États-Unis, un peu moins de 4 millions de personnes seraient touchées[37]. 35 000 à 185 000 nouveaux cas environ surviennent chaque année aux États-Unis. La Co-infection par le VIH est fréquente et le taux d’infection parmi les populations VIH positives est plus élevé. 10 000 à 20 000 décès par an aux États-Unis sont dus au virus de l'hépatite C; on s’attend à ce que le taux de mortalité augmente, tant que n’auront pas été repérées toutes les personnes qui ont été infectées à l’époque où les tests sérologiques pour le virus de l'hépatite C n’étaient pas encore pratiqués avant toute transfusion. Une enquête réalisée en Californie a montré que la prévalence pouvait atteindre 34 % chez les détenus[38]; 82 % des sujets chez qui on a diagnostiqué une hépatite C ont fait un séjour en prison[39], et la transmission en prison a été bien décrite[40].
Suivant les régions, sa prévalence varie de 0,5 % à 6 % de la population (1 % en France, 2 % au Japon). En France environ 600 000 personnes sont porteuses du virus de l'Hépatite C (1 % de la population) dont plus du tiers ignorent leur état ; entre 200 000 et 300 000 personnes ont été infectés par transfusion sanguine[41].
L’Égypte est le pays qui a le taux de séroprévalence du VHC le plus élevé, jusqu'à 20 % dans certaines régions. Il existe une hypothèse selon laquelle cette forte prévalence serait liée à une campagne, maintenant interrompue, de traitement de masse de la bilharziose, qui est endémique dans ce pays[42]. Indépendamment de cause initiale de l'épidémie, un taux élevé de transmission du VHC persiste en Égypte, à la fois d’origine iatrogénique et par transmission communautaire familiale.
La séroprévalence de l'hépatite C chez les enfants et les adolescents est de 0,2 à 0,4 %.
L'incidence a augmenté jusqu'à un pic dans les années 1980 et tend à décroître depuis, du moins dans les pays industrialisés[43].
Co-infection avec le HIV
Aux États-Unis environ 350 000, ou 35 % des patients infectés par le VIH sont également infectés par le virus de l'hépatite C, principalement parce que les deux virus sont transmis par le sang et présents dans les mêmes populations. Dans d'autres pays où la co-infection est moins fréquente (environ 25 % en France[44]), ce qui peut être lié à des habitudes différentes dans l’usage des drogues.
Le VHC est la principale cause de maladie chronique du foie aux États-Unis. Il a été démontré dans les études cliniques que l'infection par le VIH entraîne une progression plus rapide de l'hépatite chronique C vers la cirrhose et l’insuffisance hépatique et les complications thérapeutiques sont plus fréquentes du fait de la lourdeur des traitements : en 2005, en France, la co-infection par VHC et les complications que cela engendre en font la deuxième à troisième cause de décès non directement liés au VIH[45].
Pronostic
Lors d'une hépatite aigüe, un peu moins d'un tiers des patients élimine spontanément le virus en guérissant de l'hépatite aigüe[21]. Les deux tiers restant évoluent vers une hépatite chronique. Parmi ces derniers, une très faible proportion contrôle spontanément l’infection pour devenir porteuses chroniques de l'hépatite C (0,5 à 0,74 % par an)[46],[47]. La grande majorité des patients atteints n’en guérissent donc pas sans traitement.
La régression d'une cirrhose post hépatite C n'est pas exceptionnnelle sous traitement[48].
Traitement
Le but du traitement est, idéalement, d'avoir une charge virale nulle, c'est-à-dire, que le VHC devienne indétectable.
L'hépatite aiguë guérissant spontanément dans un tiers des cas, le moment où il faut instaurer un traitement reste débattu.
La durée optimale du traitement dépend du type du VHC, de la réponse au traitement et du terrain. Elle peut atteindre plusieurs mois.
La réponse au traitement par bithérapie semble en relation avec le gène IL28B codant pour l'interleukine 28B (en)[49] : 25 à 30% des sujets homozygotes pour l'allèle C sont guéris à 80% par la bithérapie.
Une forme courte de la protéine IP-10 (en) a été identifiée : un niveau sanguin élevé serait prédictif d'une mauvaise réponse au traitement par bithérapie[50]. Un test sanguin basé sur la recherche des différentes formes d'IP-10 devrait être disponible à la fin de l'année 2011.
Traitement anti-viral
Le traitement de référence est une combinaison d’ interféron alpha pégylée (peginterféron alfa) (de noms commercial PEGASYS® et PEG-Intron®, ou encore Viraferon-PEG®) et d’un médicament antiviral la ribavirine pendant une durée de 24 ou 48 semaines, selon le génotype du virus. Cette durée peut être prolongée jusqu'à un an et demi dans les formes avec fibrose évoluée. Cette combinaison est utilisable désormais dès l'âge de trois ans. La forme pégylée permet l'administration par injection hebdomadaire, ce que ne permet pas la forme simple, avec une efficacité supérieure[51].
Le traitement ne commence que lorsqu’on détecte une activité (nécrose et inflammation) minime, et une fibrose même modérée, soit A1F2 sur le Score Metavir. Il est pris en charge à 100 % par la sécurité sociale française. Son coût, en 2002, était d'environ 38 000 euros.
Le traitement est indiqué chez les patients porteurs d’une infection persistante par le virus de l’hépatite C avec des anomalies persistantes des tests hépatiques. Des taux de rémission prolongée (arrêt de la réplication virale) de 75 % ou plus peuvent s’observer chez les personnes atteintes d'hépatite C de génotypes 2 et 3 après 24 semaines de traitement[52], et d’environ 50 % en cas d’infection par le VHC de génotype 1 après 48 semaines de traitement et de 65 % pour le génotype 4 après 48 semaines de traitement. La présence d'une cirrhose avérée diminue la probabilité de succès du traitement. Environ 80 % des patients atteints d'hépatite C aux États-Unis ont le génotype 1. Le génotype 4 est plus répandu au Moyen-Orient et en Afrique. Si le traitement par interféron - ribavirine n’entraîne pas une réduction de la réplication virale ou une disparition complète de l'ARN (connue sous le terme de de réponse virale précoce) après 12 semaines pour le génotype 1, les chances de succès du traitement sont inférieures à 1 %. La réponse virale précoce n'est généralement pas vérifiée pour les patients qui ne sont pas de génotype 1, pour qui les chances d'y parvenir sont de plus de 90 %. Le mécanisme d'action n'est pas tout à fait élucidé, parce que même les patients qui semblent avoir eu une réponse virale prolongée peuvent encore avoir une réplication active du virus dans le foie et les cellules mononucléées du sang périphérique[53].
Le traitement pendant la phase d'infection aiguë présente un taux de réussite beaucoup plus élevé (plus de 90 %) avec une durée de traitement plus courte, mais cela doit être mis en balance avec les 30 % de chances de guérison spontanée sans traitement.
Les personnes à faible charge virale initiale répondent beaucoup mieux au traitement que celles qui ont des charges virales plus élevées (plus de 2 millions de virions/ml).
Autres traitement
Les lignes directrices recommandent fortement de vacciner les patients atteints d'hépatite C contre les hépatites A et B, s’ils n’ont pas encore été exposés à ces virus, susceptibles d’aggraver radicalement l’atteinte hépatique.
La consommation de boissons alcoolisées accélère la fibrose et la cirrhose associées au VHC et rend plus probable la survenue d’un cancer du foie. La résistance à l'insuline et le syndrome métabolique peuvent également aggraver le pronostic hépatique. Le tabagisme augmente le taux de fibrose cicatricielle.
Pendant la grossesse et l’allaitement
Si une femme enceinte présente des facteurs de risque pour l'hépatite C, elle doit se voir proposer un dépistage par recherche d’anticorps contre le VHC. Environ 4 % des nourrissons nés de femmes infectées par le VHC seront atteints. Le virus se transmet au bébé au moment de la naissance. Il n'existe pas de traitement capable de prévenir cette transmission.
Lorsque la mère est également porteuse du VIH, le taux de transmission peut atteindre 19 %. Il n'existe pas actuellement de données pour déterminer si un traitement antiviral réduit le risque de transmission périnatale. La Ribavirine et L’Interféron sont contre-indiqués pendant la grossesse. Toutefois, en évitant le monitoring du fœtus par pose d’électrodes sur le cuir chevelu et un travail prolongé après la rupture des membranes on peut réduire le risque de transmission au nouveau-né.
Les anticorps anti-VHC de la mère peuvent persistent chez le nourrisson jusqu'à l'âge de 15 mois. Si un diagnostic précoce est nécessaire, la recherche de l’ARN du VHC peut être effectuée à l’âge de 2 à 6 mois, avec une répétition des tests quel que soit le résultat du premier test. Si un diagnostic plus tardif est préféré, une recherche des anticorps contre le virus de l'hépatite C peut être effectuée après l'âge de 15 mois. La plupart des nourrissons infectés par le VHC au moment de la naissance n'ont pas de Symptôme et vont bien pendant l'enfance. Il n'existe aucune preuve que le virus de l'hépatite C se propage par l’Allaitement. Par prudence, une mère infectée devrait éviter l'allaitement si ses mamelons sont fissurés et présentent des saignements[54].
Nouveaux traitements de l'Hépatite C
Deux inhibiteurs des protéases du virus de l'hépatite C sont en cours d'études, le télaprévir et le bocéprévir. Ils ne sont utilisés qu'en combinaison avec d'autres traitements, le risque d'acquisition de résistance étant élevé s'ils sont employés seuls[55]. Ces deux médicaments sont disponibles en France (début 2011) en ATU mais leur utilisation est limitée aux génotypes 1 au stade de cirrhose et qui ne répondent pas à la bithérapie : l'AMM européenne devrait être obtenue en fin d'année 2011.
Une troisième molécule est à l'étude : Le TMC435 est également une antiprothéase associée à l'interféron et à la ribavirine : références : TiDP16-C206 / étude en phase 2b (terminée) , TMC435-TiDP16-C216 - Une étude phase 3 concerne le TMC435 chez des patients naifs, infectés par le Genotype 1 de l'Hépatite C (voir clinicaltrials.gov NCT01290679 pour des renseignements mis à jour concernant cette étude) Laboratoire : Tibotec Pharmaceuticals (propriété de Johnson & Johnson).
Publication des résultats de l'étude Aspire TiDP16-C206 ( EASL 46th Annual Meeting en[56] )
Télaprévir
La trithérapie avec le télaprévir permet chez des malades naïfs ayant une hépatite C de génotype 1 d’obtenir une guérison dans 75 % des cas contre 44 % chez ceux traités par bithérapie. Par ailleurs, la durée du traitement est raccourcie à 24 semaines (12 semaines de trithérapie suivie par 12 semaines de bithérapie) chez environ 2/3 des malades qui reçoivent le télaprevir quand le VHC est indétectable aux 4ème et 12ème semaines du traitement. Chez ces malades, le taux de guérison est voisin de 90 %. Chez les malades qui ont un virus détecté à la 4ème semaine de traitement, la durée optimale du traitement est de 48 semaines (12 semaines de trithérapie suivies par 36 semaines de bithérapie) et le taux de guérison est d’environ 60 %. La trithérapie avec le télaprevir (12 semaines de trithérapie suivies par 36 semaines de bithérapie) permet d’obtenir une éradication du virus chez 60 % des malades en échec thérapeutique. Le taux de guérison dépend du type de la réponse virologique au traitement antérieur. Il passe de 31 % chez des malades ayant une réponse nulle (diminution de l’ARN du VHC <2 log à S12) à 86 % chez des malades répondeurs-rechuteurs.
La prise de télaprévir est associée à la survenue plus fréquente d’un prurit et d’un rash cutané que lors de la bithérapie. Le rash est sévère chez environ 5 % des malades et nécessite l’arrêt du traitement antiviral chez seulement 1 % des malades.
Bocéprévir
Il n'est efficace que sur le génotype 1 du VHC[55].
En association avec l'interféron et à la ribavirine, le bocéprévir semble améliorer la réponse au traitement (détection de l'ARN viral après traitement) tant chez le patient en première intention[57] qu'après échec ou rechute de la bithérapie classique[58]. La trithérapie avec le bocéprévir chez des malades naïfs infectés par un génotype 1 permet d’obtenir une éradication du virus chez environ 2/3 des malades par rapport à 40 % en cas de bithérapie. Le traitement débute par la bithérapie pendant 4 semaines (phase de « lead in ») suivie par la trithérapie. La durée du traitement peut être diminuée à 28 semaines (4 semaines de bithérapie et 24 semaines de trithérapie) chez un peu moins de la moitié des malades d’origine caucasienne, si le virus n’est pas détecté aux 8ème et 24ème semaines. Chez ces malades, le taux de guérison est voisin de 90 %. Chez ceux qui ont un virus détecté 8ème semaine, la durée du traitement est de 48 semaines (4 semaines de bithérapie standard et 44 semaines de trithérapie) et le taux de guérison est de 40 %. Chez les malades afro-américains, le taux de guérison est plus faible que celui observé chez les malades caucasiens.
L’administration de bocéprevir est associée à la survenue d’une anémie chez un peu moins de la moitié des patients[55].
Effets secondaires
Le traitement peut être physiquement éprouvant, en particulier pour les patients qui ont des antécédents de toxicomanie ou d'alcoolisme.
Les effets secondaires sont nombreux, varient suivant les personnes, mais disparaissent à la fin du traitement. Dans la plupart des cas, le patient doit cesser toute activité à cause de ces effets : travail, sport, ...
- Interféron : L'injection d'interféron provoque le syndrome pseudo-grippal : fortes fièvres, courbatures et mal de tête. Les autres symptômes sont la fatigue, les insomnies, la perte des cheveux, la sécheresse de la peau. Un trouble du caractère et un dérèglement de la glande thyroïde peuvent aussi survenir.
- Ribavirine : L'effet secondaire principal est l'anémie: essoufflement, cœur rapide, fatigue...
L'association de ces deux médicaments provoque les effets secondaires indiqués ci-dessus, mais ces effets sont plus fréquents.
Ces effets secondaires apportent d'autres complications :
- Sécheresse de la peau : Déshydratation avec envie de boire continuelle, éruptions cutanées de toutes tailles et toutes sortes sur tout le corps, Conjonctivite provoqué par l'absence de protection de l'œil (larmes).
- dépression avec envie de suicide [59]
Les insomnies, ajouté à la fatigue, peuvent amener un état d'épuisement.
Prévention et recherche
Les lignes directrices suivantes peuvent permettre de prévenir l'infection par le virus de l'hépatite C, qui se propage par le sang :
- éviter de partager aiguilles utilisées pour les drogues injectables ou toute autre drogue, y compris celles inhalées avec des pailles ;
- éviter les tatouages dans des conditions d’hygiène défectueuses ;
- éviter les piercings et l’acupuncture dans des conditions d’hygiène douteuses ;
- éviter les blessures par aiguille à injection ;
- éviter le partage des articles personnels comme les brosses à dents, les rasoirs, les coupe-ongles ;
- quoique le risque de transmission soit faible, utiliser des préservatifs en latex pour les rapports sexuels en dehors d’une relation monogame durable[60].
Les tenants de la Réduction des risques pensent que les stratégies telles que la fourniture d’aiguilles et de seringues neuves, et l’apprentissage de procédures sécurisées d’injection de drogues sont susceptibles de diminuer le risque de propagation de l'hépatite C entre les consommateurs de drogues injectables.
Il n’existe aucun vaccin préventif ou curatif de l'hépatite C. Des vaccins sont en cours de développement et certains ont donné des résultats encourageants[61]. En 2011, la recherche d'un vaccin avance avec la création de « pseudo-particules » virales (sans matériel génétique) chimériques (à partir de 2 virus, un rétrovirus de souris recouvert de protéines du VHC) utilisée dans une vaccination chez la souris et le macaque. La réaction a conduit, pour la première fois, à la production d'anticorps neutralisants le virus VHC[36].
Données nationales
Etats unis
Aux États-Unis, les personnes qui ont un passé d’usager de drogues par voie intraveineuse, par inhalation, par voie nasale, qui ont eu des tatouages, ou qui ont été exposés au sang au cours de rapports sexuels non protégés ou de pratiques sociales exposées présentent un risque accru pour cette maladie. L'hépatite C est la principale cause de Transplantation hépatique aux États-Unis.
Notes
- (en) Ryan KJ; Ray CG (editors), Sherris Medical Microbiology, New York, McGraw Hill, 2004 (réimpr. 4th ed.), 4e éd., pp. 551–2 p. (ISBN 978-0-8385-8529-0) (LCCN 2003054180)
- OMS - Hépatite C sur http://www.who.int. Consulté le 2 janvier 2009
- Des avancées dans le traitement de l'hépatite C, Le Point, 7 janvier 2011
- 2000 Albert Lasker Award for Clinical Medical Research, The Lasker Foundation. Accessed 20 February 2008
- Choo Q, Kuo G, Weiner A, Overby L, Bradley D, Houghton M, « Isolation of a cDNA clone derived from a blood-borne non-A, non-B viral hepatitis genome. », dans Science, vol. 244, no 4902, 1989, p. 359-62 [lien DOI]
- Kuo G, Choo Q, Alter H, Gitnick G, Redeker A, Purcell R, Miyamura T, Dienstag J, Alter M, Stevens C, « An assay for circulating antibodies to a major etiologic virus of human non-A, non-B hepatitis. », dans Science, vol. 244, no 4902, 1989, p. 362-4 [lien DOI]
- Houghton, M., Q.-L. Choo, and G. Kuo. NANBV Diagnostics and Vaccines. European Patent No. EP-0-3 18-216-A1. European Patent Office (filed 18 Novembre 1988, published 31 Mai 1989).
- Paul Elias. Hepatitis Drug-Maker Complaints Reviewed, The Associated Press, 27 February 20.
- 2000 Winners Albert Lasker Award for Clinical Medical Research, The Lasker Foundation. Accessed 20 February 2008.
- Ulrich P, Romeo J, Lane P, Kelly I, Daniel L, Vyas G, « Detection, semiquantitation, and genetic variation in hepatitis C virus sequences amplified from the plasma of blood donors with elevated alanine aminotransferase. », dans J Clin Invest, vol. 86, no 5, 1990, p. 1609-14 [texte intégral, lien DOI]
- Marcellin P, Hepatitis C: the clinical spectrum of the disease, J Hepatol, 1999;31:9-16
- Villano SA, Vlahov D, Nelson KE, Cohn S, Thomas DL, « Persistence of viremia and the importance of long-term follow-up after acute hepatitis C infection », dans Hepatology, vol. 29, no 3, 1999, p. 908–14 [lien PMID, lien DOI]
- Cox AL, Netski DM, Mosbruger T, et al, « Prospective evaluation of community-acquired acute-phase hepatitis C virus infection », dans Clin. Infect. Dis., vol. 40, no 7, 2005, p. 951–8 [lien PMID, lien DOI]
- NIH Consensus Development Conference on Management of Hepatitis C: 2002. Consulté le 2008-02-22
- Jaeckel E, Cornberg M, Wedemeyer H, Santantonio T, Mayer J, Zankel M, Pastore G, Dietrich M, Trautwein C, Manns MP, « Treatment of acute hepatitis C with interferon alfa-2b », dans New England Journal of Medicine, vol. 345, no 20, 2001, p. 1452-1457 [lien DOI]
- Patrice Cacoub, « Traitement des manifestations extrahépatiques associées au virus de l'hépatite C », 2002
- Pascual M, Perrin L, Giostra E, Schifferli J, « Hepatitis C virus in patients with cryoglobulinemia type II. », dans J Infect Dis, vol. 162, no 2, 1990, p. 569-70
- Johnson R, Gretch D, Yamabe H, Hart J, Bacchi C, Hartwell P, Couser W, Corey L, Wener M, Alpers C, « Membranoproliferative glomerulonephritis associated with hepatitis C virus infection. », dans N Engl J Med, vol. 328, no 7, 1993, p. 465-70 [lien DOI]
- Zignego AL, Ferri C, Pileri SA, Caini P, Bianchi FB; for the Italian Association of the Study of Liver (A.I.S.F.) Commission on Extrahepatic Manifestations of HCV infection, « Extrahepatic manifestations of Hepatitis C Virus infection: A general overview and guidelines for a clinical approach », dans Dig Liver Dis., 2006, p. E-publication
- Netski DM, Mosbruger T, Depla E et als. Humoral immune response in acute hepatitis C virus infection, Clin Infect Dis, 2005;41:667-675
- Maheshwari A, Ray S, Thuluvath Pj, Acute hepatitis C, Lancet, 2008;372:321-332
- Farci P, Alter HJ, Wong DC, et als. Prevention of hepatitis C virus infection in chimpanzees after antibody-mediated in vitro neutralization, Proc Natl Acad Sci USA, 1994;91:7792-7796
- What is hepatitis?, Planification familiale, accessed May 15, 2007
- Thompson S, Hernberger F, Wale E, Crofts N, « Hepatitis C transmission through tattooing: a case report », dans Aust N Z J Public Health, vol. 20, no 3, 1996, p. 317-8
- Kapoor D, Saxena R, Sood B, Sarin SK, Blood transfusion practices in India: results of a national survey, Indian J Gastroenterol 2000 ; 19: 64-67
- Simonsen L, Kane A, Lloyd J, Zaffran M, Kane M, Unsafe injections in the developing world and transmission of bloodborne pathogens: a review, Bull World Health Organ, 1999;77:789-800
- Karmochkine M, Carrat F, Dos Santos O, Cacoub P, Raguin G, « A case-control study of risk factors for hepatitis C infection in patients with unexplained routes of infection », dans J. Viral Hepat., vol. 13, no 11, 2006, p. 775–82 [lien PMID, lien DOI]
- Lack of evidence of sexual transmission of hepatit...[Am J Gastroenterol. 2004] - PubMed Result
- Sexual Transmission of Hepatitis C | Hepatitis Central News, Updates and Commentary
- Hepatitis C: FAQ | CDC Viral Hepatitis
- Hahn JA, « Sex, Drugs, and Hepatitis C Virus », dans J Infect Dis, vol. 195, 2007, p. 1556–9 [lien DOI]
- Roberts EA, Yeung L, Maternal-infant transmission of hepatitis C virus infection, Hepatology, 2002;36:S106-S113
- Mast EE, Hwang LY, Seto DS, et als. Risk factors for perinatal transmission of hepatitis C virus (HCV) and the natural history of HCV infection acquired in infancy, J Infect Dis, 2005;192:1880-1889
- European Paediatric Hepatitis C Virus Network, A significant sex—but not elective cesarean section—effect on mother-to-child transmission of hepatitis C virus infection, J Infect Dis, 2005;192:1872-1879
- WHO. Hepatitis C—global prevalence (update). Wkly Epidemiol Rec 1999;49:421-428
- Hépatite C, une nouvelle piste vaccinale, CNRS, communiqué de presse, le 3 août 2011
- Alter MJ, Kruszon-Moran D, Nainan OV, et als. The prevalence of hepatitis C virus infection in the United States, 1988 through 1994, N Engl J Med, 1999;341:556-562
- Ruiz J, Molitor F, Plagenhoef J, « Trends in hepatitis C and HIV infection among inmates entering prisons in California, 1994 versus 1999. », dans AIDS, vol. 16, no 16, 2002, p. 2236-8
- Campbell J, Hagan H, Latka M, Garfein R, Golub E, Coady M, Thomas D, Strathdee S, « High prevalence of alcohol use among hepatitis C virus antibody positive injection drug users in three US cities. », dans Drug Alcohol Depend, vol. 81, no 3, 2006, p. 259-65 [lien DOI]
- McGovern B, Wurcel A, Kim A, Schulze zur Wiesch J, Bica I, Zaman M, Timm J, Walker B, Lauer G, « Acute hepatitis C virus infection in incarcerated injection drug users. », dans Clin Infect Dis, vol. 42, no 12, 2006, p. 1663-70 [lien DOI]
- Meffre C, Le Strat Y, Delarocque-Astagneau E, Antona D, Desenclos JC. Prévalence des hépatites B et C en France en 2004. InVS, Saint-Maurice, 2006.
- Frank C, Mohamed M, Strickland G, Lavanchy D, Arthur R, Magder L, El Khoby T, Abdel-Wahab Y, Aly Ohn E, Anwar W, Sallam I, « The role of parenteral antischistosomal therapy in the spread of hepatitis C virus in Egypt. », dans Lancet, vol. 355, no 9207, 2000, p. 887-91 [lien DOI]
- Armstrong GL, Alter MJ, McQuillan GM, Margolis HS, The past incidence of hepatitis C virus infection: implications for the future burden of chronic liver disease in the United States, Hepatology, 2000; 31: 777-782
- Larsen C., Pialoux G., Salmon D., Antona D., Le Strat Y., Piroth L., et al. Prevalence of hepatitis C and hepatitis B infection in the HIV-infected population of France, 2004 Euro Surveill 2008 ; 13 : pii:18888
- Évolution des causes de décès entre 2000 et 2005.
- Watanabe H, Saito T, Shinzawa H, Okumoto K, Hattori E, Adachi T, Takeda T, Sugahara K, Ito J, Saito K, Togashi H, Suzuki R, Hayashi M, Miyamura T, Matsuura Y, Kawata S, « Spontaneous elimination of serum hepatitis C virus (HCV) RNA in chronic HCV carriers: a population-based cohort study », dans J Med Virol, vol. 71, no 1, 2003, p. 56-61 [lien DOI]
- Scott J, McMahon B, Bruden D, Sullivan D, Homan C, Christensen C, Gretch D, « High rate of spontaneous negativity for hepatitis C virus RNA after establishment of chronic infection in Alaska Natives », dans Clin Infect Dis, vol. 42, no 7, 2006, p. 945-52 [lien DOI]
- Mallet V, Gilgenkrantz H, Serpaggi J et Als. The relationship of regression of cirrhosis to outcome in chronic hepatitis C, Ann Int Med, 2008;149:399-403
- Rôle du gène IL28B dans la réponse au traitement de l'hépatite chronique C par l'interféron alpha=ribavirine
- [[lire en ligne] Le taux sanguin de la protéine IP-10 est prédictif de la réponse au traitement.]
- Fried MW, Shiffman ML, Reddy KR et als. Peginterferon alfa-2a plus ribavirin for chronic hepatitis C virus infection, N Engl J Med, 2002;347:975-982
- Shiffman ML, Suter F, Bacon BR, et al., « Peginterferon Alfa-2a and Ribavirin for 16 or 24 weeks in HCV genotype 2 or 3 », dans N Engl J Med, vol. 357, no 2, 2007, p. 124–134 [texte intégral, lien DOI]
- Castillo I, Rodriguez-Iñigo E, López-Alcorocho JM, et al., « Hepatitis C virus replicates in the liver of patients who have a sustained response to antiviral treatment », dans Clin Infect Dis, vol. 43, no 10, 2006, p. 1277–83 [lien DOI]
- Erreur dans la syntaxe du modèle ArticleMast E, « Mother-to-infant hepatitis C virus transmission and breastfeeding. », dans Adv Exp Med Biol, vol. 554, p. 211-6
- Jensen DM, A New era of hepatitis C therapy begins, N Engl J Med, 2011;364:1272-1274
- ["http://www.natap.org/2011/EASL/EASL_18.htm"],résultats de l'étude : TMC435 TIDP16 C206 phase 2b / Tibotec Pharmaceuticals, Ireland.
- Poordad F, McCone J, Bacon BR et al. Boceprevir for untreated chronic HCV genotype 1 infection, N Engl J Med, 2011;364:1195-1206
- Bacon BR, Gordon SC, Lawitz E et al. Boceprevir for previously treated chronic HCV genotype 1 infection, N Engl J Med, 2011;364:1207-1217
- J-P Lang, S Schmitter, S Benassi, L Michel : Prise en charge de l’hépatite chronique C : une urgence psychiatrique ? in l'Information Psychiatrique. Volume 85, Numéro 7, 629-39, septembre 2009, Addictions
- Hepatitis C: Fact Sheet. Consulté le 15-04-2008
- Manns MP, Foster GR, Rockstroh JK, Zeuzem S, Zoulim F, Houghton M, « The way forward in HCV treatment—finding the right path », dans Nat. Rev. Drug Discov., vol. 6, no 12, 2007, p. 991–1000 [lien PMID, lien DOI]
Voir aussi
Liens internes
Liens en anglais
- National Hepatitis C Program U.S. Department of Veterans Affairs
- CDC's Hepatitis C Fact Sheet
- CDC's Hepatitis C Frequently Asked Questions
- Hepatitis C Virus (HCV) Details
- Hepatitis Australia Hepatitis Australia
- Hepatitis C homepage of the UK National Health Service
- The hepatitis C trust - hepatitis C resource for the UK
- Special issue on virology and clinical advances of HCV
- National HCV Prison Coalition (U.S.A)
- HepCFacts UK information for children and young people about hepatitis C
Liens en français
- Fédération SOS hépatites, Fédération d'Associations Régionales de malades atteints d'hépatites virales
- Gestion des effets indésirables et information sur l'accès aux nouveaux traitements Un espace d'échange organisé par la Fédération SOS Hépatites
- Hépatite C : dépistage et traitement, conférence de consensus, 1997, màj 2002
- Traitement de l'hépatite C, conférence de consensus, 2002
- site Belge du CHAC ASBL Carrefour Hépatites Aide et Contact.
- World Hepatitis Alliance Multilingue (information - prévention site international).
- European Liver Patients Association Multilingue (information - prévention site international).
Bibliographie
- Christian Trépo, Philippe Merle, Fabien Zoulim : Hépatites virales B et C , (Pour professionnels, patients et entourage), Ed.: John Libbey Eurotext, 2006, Coll.: Pathologie science formation, ISBN 2-7420-0604-4
Catégories :- Hépatite
- Flaviviridae
- Infection virale
- Terme médical
Wikimedia Foundation. 2010.